Metodología para su confección
- Crear el Grupo Asesor.
- Definir Propósito y Objetivos.
- Metodología para la obtención y evaluación de la información.
- Escribir la Guía de Buenas Prácticas teniendo en cuenta los Objetivos.
- Construir el Instrumento de Evaluación.
- Implementación de la Guía de Buenas Prácticas.
- Proporcionar capacitación.
- Implementación.
- Evaluación de la Adherencia.
- Acreditación de la Guía
- Generalización.
- Revisión y actualización de la Guía de Buenas Prácticas.
Paso 1. Grupo Asesor
1 Dr. Barbarito Peña Hidalgo. Servicio de Respiratorio. Hospital Pediátrico Universitario de Holguín. Especialista de 1er grado en Pediatría. Diplomado en Pediatría Intensiva. Profesor Asistente.
2 Dra. Mariela Parra Cruz. Servicio de Respiratorio. Hospital Pediátrico Universitario de Holguín. Especialista de 1er Grado en Pediatría. Diplomada en Pediatría Intensiva. Profesora Asistente.
3 Dra. Belkis Rodríguez González. Servicio de Respiratorio. Hospital Pediátrico Universitario de Holguín. Especialista de 1er Grado en Pediatría. Profesora Instructora.
4 Dra. Miriam González Oro. Jefa del Servicio de Respiratorio. Hospital Pediátrico Universitario de Holguín. Especialista de 1er Grado en Pediatría. Profesora Instructora.
Paso 2. Propósito y Objetivos
Propósito: Elaborar e Implementar una Guía de Buenas Prácticas Clínicas que nos permita atender de una manera uniforme a todos los pacientes con Bronquiolitis Aguda en cualquier lugar de la provincia.
Objetivo General:
- Elevar la calidad de la atención médica y la calidad de vida de los pacientes con Bronquiolitis Aguda.
- Reducir el impacto socio-económico por esta enfermedad.
Objetivos Específicos:
- Capacitar al personal médico y paramédico en el adecuado diagnóstico y manejo de la enfermedad.
- Establecer un protocolo de diagnóstico y tratamiento para estos pacientes.
Paso 3. Metodología para la obtención y Evaluación de la Información.
Revisión Bibliográfica
- Cada miembro del grupo estudia el tema y realiza revisión bibliográfica.
- Se evalúa el resultado de la revisión y se llega a consenso teniendo en cuenta las cuestiones novedosas y contradictorias relacionadas con el tema.
Paso 4. Escribir la Guía de Buenas Prácticas Clínicas.
4. Aspectos claves a tener en cuenta
4.1 Concepto
Primer episodio que tiene lugar en período epidémico del Virus Sincitial Respiratorio, afecta a niños de más de un mes y menores de 2 años, provoca una obstrucción inflamatoria de las pequeñas vías aéreas (bronquiolos). La entidad debuta por una rinitis o una rinofaringitis febril o no, que precede de 2 a 3 días la aparición de tos seca, que puede ser quintosa, asociada a disnea obstructiva, polipnea, tiraje, sobre distensión torácica (clínica o radiológica), con estertores sibilantes o subcrepitantes a predominio espiratorio, dados por la obstrucción bronquiolar predominante, en las formas más graves, la auscultación puede ser silenciosa asociada a importante distensión torácica. Sabemos que algunos autores sólo consideran la entidad en los primeros 12 meses de vida, sobre todo durante los primeros seis meses, provocando numerosos ingresos en época epidémica.
4.2 Etiología
Su origen es viral en más del 95% de los casos. El Virus Sincitial Respiratorio (VSR) es el agente más común causante de bronquiolitis, afecta el epitelio respiratorio de bronquios finos, bronquiolos terminales y bronquiolos respiratorios, con menos de 2 mm de diámetro, que son pequeñas vías aéreas de transición entre bronquios gruesos y alvéolos.
Hay dos tipos de VSR el “A” y el “B”, cada uno tiene seis subgrupos. El A produce epidemias todos los años y el B cada uno o dos años. El tipo A tiene mayor agresividad y produce las formas más graves de la infección.
Otros agentes virales potencialmente productores de Bronquiolitis son los virus Parainfluenza humano tipo 1 y 3, Influenza A, Rinovirus, Enterovirus, Coronavirus y algunos tipos de Adenovirus 3, 7 y 21 los cuales pueden estar asociados a bronquiolitis severa con alta mortalidad y complicaciones a largo plazo como la bronquiolitis obliterante. En niños inmunodeprimidos hay que tener en cuenta al Citomegalovirus (CMV). El Mycoplasma pneumoniae y la Chlamydia trachomatis han sido también reportados, pero más raramente. No existen pruebas de que las bacterias causen esta enfermedad por lo que no se admite la etiología bacteriana como responsable directa de la bronquiolitis del lactante. En ocasiones la Bronconeumonía Bacteriana puede confundirse clínicamente con una bronquiolitis.
4.3 Epidemiología
En las epidemias la mitad de los lactantes son infectados por el VSR, pero sólo el 35% de estos infectados desarrolla bronquiolitis, de estos a su vez el 10 al 15 % presentan formas moderadas y graves que requieren ingresos hospitalario; siendo esta la causa más frecuente de ingreso en menores de 1 año, la mortalidad en niños hospitalizados se estima entre 1 - 2 %, el resto de los pacientes infectados sólo tiene una IRA alta.
En Cuba las epidemias se presentan desde septiembre a febrero, durante el resto del año pueden observarse casos esporádicos, estas epidemias ocurren una vez por año o cada dos años y afectan a lactantes preferentemente entre dos y seis meses, se considera que al cumplir los dos años el 90% de los niños ya han sido infectados por este virus, la infección primaria no induce inmunidad prolongada y completa, pudiendo ocurrir reinfecciones.
La fuente de infección es un niño o adulto con una infección respiratoria viral banal o asintomática. El principal mecanismo de transmisión lo constituyen las partículas en el aire espirado y la auto inoculación tras tocar superficies contaminadas, debido a que la transmisión se realiza por contacto directo con una persona infectada o con sus secreciones nasales u orales que pueden ser contagiosas durante una semana o más, el virus es contagioso y puede transmitirse compartiendo los mismos platos, al no lavarse las manos después de estornudar, toser o soplarse la nariz. El virus sincitial respiratorio sobrevive aproximadamente siete horas en la superficie de los pasamanos de las escaleras, mesas y juguetes y uno a dos horas en los tejidos).
El período de incubación es de 4-7 días, como promedio cinco días, luego el virus se replica en nasofaringe y se disemina a vías bajas, iniciándose las manifestaciones bajas después de 1-3 días de iniciado los síntomas.
El período prodrómico es de uno a tres días y se caracteriza por manifestaciones respiratorias altas, tos, fiebre, malestar ligero y otros, luego el período de estado dura de tres a siete días y lo más característico es la polipnea asociada a sibilancias que dura de 3 a 5 días como promedio, aunque puede prolongarse más tiempo, para pasar al período de convalecencia: después de cuatro a siete días, el niño se recupera rápidamente.
Afecta más a varones que a hembras (1,5:1), también se plantea mayor gravedad en varones, pues proporcionalmente las hembras tienen mayores vías aéreas.
Es frecuente en niños que no han sido alimentados al pecho y que viven en condiciones de hacinamiento o deficientes condiciones sanitarias así como en medio urbano.
4.4 Factores de riesgo
Entre los factores de riesgo más importantes se consideran, el humo del tabaco o cigarro, el contacto con otros niños y la asistencia a guardería o círculos infantiles, otros factores de riesgo son: época epidémica, menor de seis meses, sexo masculino, lactancia artificial, el medio urbano, vivienda desfavorable, hacinamiento y antecedentes de patología respiratoria neonatal.
Los niños con alto riesgo de presentar bronquiolitis graves y fallecer son sobre todo los menores de seis meses con las características siguientes: pretérminos, bajo peso al nacer, desnutridos, los que tuvieron afecciones respiratorias neonatales, anomalías congénitas pulmonares o cardíacas, hipertensión pulmonar, displasia broncopulmonar, fibrosis quística u otras afecciones pulmonares crónicas, síndromes malformativos, inmunodeficiencias, atopia familiar o personal, afecciones neuromusculares.
Padecen menos de Bronquiolitis y es menor la gravedad en pacientes con lactancia materna. Se atribuye cierto efecto protector a la lactancia materna por la transmisión en el calostro y la leche madura de anticuerpos anti VSR particularmente la fracción Ig A que durante las regurgitaciones impregnan las vías respiratorias superiores impidiendo la adhesión del Virus Sincitial Respiratorio.
Los lactantes cuyas madres fuman cigarrillos tienen más probabilidades de padecer bronquiolitis incluso que los que permanecen en las guarderías a pesar de conocerse el riesgo de Infección Respiratoria que existe en las guarderías y círculos infantiles.
4.5 FISIOPATOLOGÍA.
La fisiopatología todavía no es totalmente conocida pero parecen combinarse factores del huésped (susceptibilidad genética, alteración geométrica de vías aéreas, atopia, liberación de citocinas entre otras) y factores ambientales como tabaquismo, exposición temprana y continuada a alergenos. Posiblemente los factores previos del huésped más que el daño causado por el VSR, constituyen el factor más importante en las recaídas posteriores de los sujetos sin asma.
En el lactante se produce una obstrucción bronquiolar causada por el edema, la acumulación de moco y residuos celulares en la luz, en esta edad un engrosamiento insignificante de la pared bronquiolar puede afectar intensamente el flujo aéreo, debido a que el radio de la vías aéreas es menor durante la espiración, la obstrucción valvular resultante produce atrapamiento del aire e hiperinsuflación, pudiendo aparecer atelectasias cuando la obstrucción es completa y el aire atrapado se reabsorbe. Con la invasión de las ramificaciones más pequeñas de los bronquios por los virus, lo cual provoca un aumento de la resistencia de las pequeñas vías respiratorias al flujo aéreo en ambas fases de la respiración, sobre todo en la espiración, al producirse un mecanismo valvular que causa precozmente atropamiento del aire e hiperinsuflación.
El proceso deteriora el intercambio normal de los gases y el desequilibrio como consecuencia entre la ventilación y la perfusión causa hipoxemia, que aparece de manera precoz en la evolución de la enfermedad. La retención del dióxido de carbono es más rara, aunque puede verse en los pacientes más graves, esto empeora la polipnea, la hipercapnia aparece en los pacientes más graves.
También se han involucrado factores inmunológicos como la hiperrespuesta proliferativa linfocitaria ante el VSR y elevación de Ig E y la Ig G4 VSR-específicas afirmándose incluso que los niveles de Ig E anti VSR durante la fase aguda de la bronquiolitis guarda relación con el desarrollo de episodios de hiperreactividad bronquial subsiguiente.
En resumen el hecho fundamental fisiológico es la obstrucción bronquiolar y la hipoxemia el fenómeno más significativo. La elevación de la PaCO2 se halla con más frecuencia en los pacientes más jóvenes y guarda relación con la frecuencia respiratoria. A menor PaO2, mayor frecuencia respiratoria, la retención de CO2 no ocurre en pacientes leves, la elevación de la PaCO2 aparece cuando la frecuencia respiratoria es superior a 60 / minuto, con frecuencia respiratoria superior a 60, la PaCO2 aumenta proporcionalmente a la taquipnea.
4.6 Diagnostico
El Diagnóstico es clínico y se realiza por:
- APP y APF.
- Cuadro clínico y exploración física.
- Complementarios.
Se requiere para su diagnóstico de la existencia de los siguientes antecedentes.
- Genio epidémico del Virus Sincitial Respiratorio.
- Edad inferior o igual a 24 meses y sobre todo inferior a 12 meses.
- Signos de enfermedad respiratoria vírica como coriza, tos paroxística, irritabilidad o fiebre.
- Disnea espiratoria de comienzo agudo.
- Indicios o no, de distres respiratorio, neumonía o atopia.
- Primer episodio.
Cuadro Clínico
Inicialmente, vemos a un lactante que comienza con síntomas y signos de una infección de vía respiratoria alta, dadas por rinorrea y estornudos, estado que dura alrededor de 48 a 72 horas y puede acompañarse de poco apetito y fiebre poco elevada de 38 ºC en menos del 10 % de los enfermos. Posteriormente aparece de forma gradual la tos en accesos y la dificultad respiratoria progresiva como expresión del cuadro de obstrucción bronquial, con irritabilidad y dificultad para alimentarse.
En los enfermos leves los síntomas desaparecen entre tres a cuatro días aunque vuelven a la normalidad entre cinco a siete días y en algunos pueden persistir síntomas leves por mayor tiempo, en los más graves los síntomas pueden aparecer en pocas horas y su evolución es prolongada empeorando la tos y la dificultad respiratoria es de moderada a grave de aparición rápida, aparecen rechazo a la alimentación, taquipnea y en algunos casos cianosis y crisis de apnea.
En el primer mes de vida la clínica puede ser atípica con febrículas, irritabilidad, rechazo de la alimentación y apnea central, confundiéndose muchas veces con una sepsis.
Podemos resumir diciendo que es un cuadro respiratorio obstructivo de vía aérea baja, precedido por una infección respiratoria alta.
Examen Físico
El examen físico revela un lactante con taquipnea y a menudo con dificultad respiratoria de moderada a severa, la frecuencia respiratoria está entre 60 y 80 respiraciones por minutos y puede aparecer cianosis y aleteo nasal, el empleo de los músculos accesorios de la respiración producen tiraje intercostal y subcostal por el aire atrapado, lo que origina una hiperinsuflación pulmonar con tórax abombado e hipersonoridad en ambos campos pulmonares, a la auscultación podemos encontrar hipoventilación, crepitantes al final de la inspiración y principio de la espiración, sibilantes diseminados y espiración prolongada.
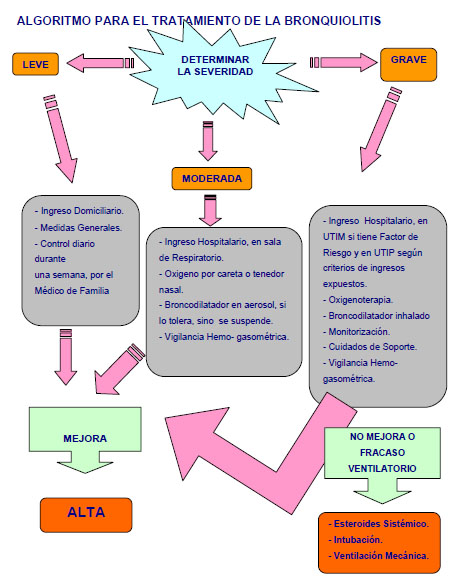
Clasificación de la Severidad
Existen varios Scores para clasificar la severidad de la enfermedad.
Una aproximación al carácter leve o grave puede establecerse valorando seis parámetros: Frecuencia Respiratoria, Cianosis, Obstrucción Respiratoria, Hipoxemia, Hipercapnia y pH.



Exámenes complementarios
No uso rutinario de exámenes de laboratorio y radiológicos.
- Exploración radiográfica. En el RX de tórax se demuestra la obstrucción de las pequeñas vías aéreas que originan un patrón de hiperaereación pulmonar con hiperinsuflación pulmonar y el aumento del diámetro anteroposterior de tórax por atrapamiento aéreo, pueden existir áreas de consolidación dispersas causadas por las atelectasias secundarias a la obstrucción o inflamación pulmonar, en menor cuantía infiltrados intersticiales bilaterales y perihiliares, engrosamiento peribronquial y a veces atelectasias laminares o segmentarias y excepcionalmente neumomediastino y enfisema intersticial.
- Hemograma. El recuento y la fórmula leucocitaria suelen estar dentro de límites normales, sin existir la linfopenia que acompaña habitualmente a las enfermedades virales. Puede tener utilidad para detectar sobre infección bacteriana junto a la Eritrosedimentación (VSG) y a la Proteína C Reactiva (PCR).
- Hemocultivo. Si hay fiebre.
- Gasometría. Suele revelar hipoxia en relación a la gravedad del cuadro clínico y con menos frecuencia hipercapnia.
- Pulsioximetría. Es el mejor método para evaluar la gravedad y la necesidad de oxigeno.
- Cultivos de secreciones nasales y faríngeas. Revela una flora bacteriana normal, los virus pueden aislarse en las secreciones en las primeras 72 horas, con la técnica de detección de antígenos o por cultivos, pruebas de inmunofluorescencia con anticuerpos monoclonales fluorescentes anti VSR o bien con pruebas de ELISA para VSR estas son tan sensibles y específicas como los cultivos virales pero más rápidas y permiten el empleo temprano de tratamiento con Ribavirina.
El diagnóstico es clínico y el etiológico se hace mediante la detención del VSR en las secreciones nasales o faríngeas mediante microscopía electrónica o detectar sus antígenos en exudado nasofaríngeo por inmunofluorescencia directa o enzimainmunoanálisis y cultivo celular para la detección de virus.
4.7 Diagnostico diferencial
- El asma es el proceso que más se confunde con la bronquiolitis aguda, pero es muy difícil diagnosticar esta afección en el lactante y en general existe en ella, Antecedentes Patológicos Familiares de asma y Antecedentes Patológicos Personales de otras manifestaciones alérgicas, la recurrencia del episodio y la respuesta favorable e inmediata a la administración de una dosis de salbutamol.
- Bronconeumonías bacterianas y asociadas con hiperinsuflación pulmonar.
- Infecciones por Clamydia y Micoplasma.
- Insuficiencia cardiaca congestiva y miocarditis viral.
- Cuerpo extraño o pólipos en la traquea o bronquios, sobre todo después de los 8 meses.
- Laringotraqueobronquitis.
- Displasia Broncopulmonar
- Tos ferina.
- Fibrosis quística.
- Intoxicaciones por órgano fosforado o por aspirina.
- Tumores.
4.8 Complicaciones
- La Insuficiencia Respiratoria Aguda es la principal complicación y suelen presentarla alrededor de 7 % de los pacientes respondiendo favorablemente a las medidas de soporte siendo mínimo el porciento que requiere de soporte ventilatorio.
- Las crisis de apnea pueden tener lugar tanto en el curso de la enfermedad como ser el primer signo de la misma.
- Las neumonías, son las que pueden presentarse con mayor frecuencia.
- Otitis Media Aguda.
- Atelectasias.
- Neumotórax, Neumomediastino y Enfisema subcutáneo
- Edema pulmonar no cardiogénico.
- Deshidratación.
- Bronquiolitis obliterante y pulmón hiper-lúcido unilateral.
- Hiperreactividad de las vías respiratorias un considerable grupo de estos lactantes la presentan más adelante.
- Insuficiencia cardiaca.
4.9 Evolución y pronóstico
La enfermedad es más severa en los niños menores de seis meses, en los tres primeros días de evolución y sobre todo en los niños con factores de riesgo. La fase más crítica de la enfermedad es durante las primeras 72 horas después de comenzar con la tos y la disnea, pasado este período la mejoría se produce rápidamente y de modo sorprendente, siendo en pocos días la recuperación completa, la gran mayoría evoluciona hacia la curación en menos de una semana, otro grupo presenta cuadros de menor intensidad en los próximos meses y el tercer grupo que son los atópicos presentará asma posteriormente.
4.10 Mortalidad
La tasa de mortalidad es inferior a 1 o 2 %, confirmándose el aserto de que se trata de una entidad de elevada morbilidad y escasa mortalidad.
4.11 tratamiento
4.11.1 Tratamiento Preventivo
El tratamiento preventivo es el fundamental. Es difícil de prevenir teniendo en cuenta que no existen vacunas efectivas por lo que se orienta.
- Evitar el contacto con niños u otras personas enfermas de gripe después de tres a cinco días del diagnóstico.
- Lavado correcto de las manos, realizando este frecuentemente y antes de cargar el bebé, ya que el virus puede trasmitirse no sólo de modo directo sino a través de las manos, pañuelos y otros utensilios.
- No utilizar gotas nasales ni oculares.
- No permitir que el niño juegue con juguetes tocados por niños enfermos.
- Mantener al niño alejado de los sitios cerrados donde puede estar en contacto con personas enfermas, no llevar a lugares públicos, evitar el círculo infantil o las guarderías en épocas tempranas de la vida fundamentalmente durante la lactancia.
- Fomentar la lactancia materna, pues aunque no hay formas de prevención absolutas, se conoce que el niño es protegido durante sus primeras seis semanas de nacido contra ese virus por las inmunoglobulinas que obtiene a través de la placenta y posteriormente puede protegerlo la leche materna, según estudios realizados, los niños amamantados padecen bronquiolitis con menos frecuencia y si la presentaran su evolución es más favorable.
- Lavar los recipientes del niño con agua caliente y jabón para matar los microbios.
- No fumar cerca del bebé y la habitación debe estar ventilada.
- Anticuerpos monoclonales humanizados contra el VSR (Palivizumab).
Inconveniente es el altísimo costo. No está indicado el Palivizumab en el tratamiento de la enfermedad una vez establecida.
La dosis es de 15 mg / kg , vía IM, una dosis mensual durante la estación del VSR. La primera dosis se debe administrar antes del comienzo de la estación y luego mensualmente hasta finalizar la estación aproximadamente durante cinco meses.
- Inmunoglobulina hiperinmune humana específica contra el VSR (IGEV-VSR).
Inconvenientes son el costo, la vía de administración EV, a veces hay que administrar diuréticos por sobrecarga de volumen y posibilidad de interferir en la inmunidad por ser una inmunoglobulina policlonal.
Se administra de forma mensual a 750 mg / kg /dosis.
La Academia Americana de Pediatría y La Sociedad Española de Neonatología realizaron recomendaciones para su uso: El Palivizumab y la IGEV – VSR. Pueden utilizarse en la profilaxis de los niños menores de dos años de edad con enfermedad pulmonar crónica del recién nacido, en los prematuros sin displasia broncopulmonar, hipertensión pulmonar, no están autorizadas para utilizar en niños cardiópatas.
- Inmunización contra el virus sincitial respiratorio.
4.11.2 El tratamiento se divide en ambulatorio y hospitalario.
Suele ser suficiente en las formas leves. Se basa en las medidas generales o de soporte tales como aislamiento, hidratación oral adecuada, medidas antitérmicas, mantener la lactancia materna, alimentación fraccionada, mantener limpias las fosas nasales y libre de secreciones, posición semi sentada, ambiente tranquilo y evitar irritantes como el humo, lavados de utensilios como juguetes y vasijas del bebé, lavado constante de las manos, vigilar la frecuencia respiratoria, frecuencia cardiaca y coloración de la piel. No se recomienda la humidificación ni la fisioterapia.
La Fisioterapia es contradictoria su utilización en el niño, se describen beneficios como aclaramiento de secreciones y prevención de atelectasias, pero puede producir daño y estrés al paciente, tiene un alto costo en muchos países
- Tratamiento Hospitalario:
Las formas moderadas y graves y las de presentación en niños de alto riesgo deben ser atendidas hospitalariamente valorando otras medidas terapéuticas como son la alimentación por sondas nasogástricas o incluso hidratación intravenosa si hay intolerancia digestiva o gran dificultad respiratoria. La hidratación es por vía oral preferentemente, para prevenir deshidratación y la hidratación parenteral excepcionalmente, recordando que puede haber retención de líquidos por aumento de producción de hormona antidiurética por VSR con edema pulmonar. Deben corregirse las alteraciones electrolíticas si existen .
El oxígeno es el tratamiento más útil en los casos moderados y severos y en los niños de alto riesgo, debe mantenerse una saturación del O2 por encima del 94 %. A los lactantes pequeños debe administrarse húmedo y caliente.
La respiración artificial es requerida en muy pocos casos. Está indicada cuando la PaO2 es menor de 50 mmHg y la PaCO2 es mayor a 75 mmHg. Cuando el tratamiento de soporte es adecuado muy pocos niños necesitan ventilación mecánica. La indicación de intubación en estos niños es cuando hay apneas recurrentes con caída de la saturación de oxigeno y fallo respiratorio con acidosis o hipoxemia a pesar del tratamiento con oxígeno.
La tendencia actual, si hay criterios de ventilación, es el uso de ventilación no invasiva en sus distintas modalidades cuando es posible, evitando así complicaciones como la neumonía y las estenosis laríngeas y traqueales.
Fármacos
No existen evidencias de que algún agente terapéutico puede ser recomendado para la bronquiolitis.
1. Broncodilatadores.
Los broncodilatadores (Salbutamol, Bromuro de Ipratropio) son utilizados en el 80 % de los casos aproximadamente, los resultados están divididos entre los que encuentran eficacia y los que no demuestran ningún beneficio o los consideran incluso perjudiciales. Se ha demostrado que producen una leve y corta mejoría en los parámetros clínicos de algunos pacientes, pero no alteran la oxigenación, ni reducen los ingresos. Está demostrado que la lesión anatomopatológica de la bronquiolitis reside más en el daño epitelial, el edema, la infiltración celular peribronquial y la obstrucción por células y fibrina en la luz, que en el broncoespasmo. Probablemente el espasmo de la musculatura lisa no juegue ni siquiera un mínimo papel, además se sabe que a estas edades aún no existe prácticamente receptores beta - 2 en la pared bronquial y si podrían ser más útiles en niños mayores de seis meses. Se administra salbutamol en solución al 0,5 % a dosis de 0,1 a 0,3 mg/kg.
Se sugieren que la adrenalina aerosolizada produciría una mejoría clínica más importante que el salbutamol gracias a su efecto Alfa y Beta adrenérgico, pero la respuesta es pobre y de corta duración. La estimulación alfa puede reducir el edema y la secreción mucosa de la luz bronquiolar, siendo el broncodilatador preferido en urgencias y en casos hospitalizados. No se conoce la duración y la frecuencia de administración en estas situaciones Se puede administrar 2,5 ml de adrenalina al 1:1000 con 2,5 ml de suero fisiológico.
En conclusión los broncodilatadores orales no se recomiendan en el niño pequeño debido a que su efecto es pobre y las reacciones colaterales pueden ser de consideración, no deben usarse en casos leves de manejo ambulatorio ya que algunos encuentran eficacia y otros no demuestran ningún beneficio. Los Anticolinérgicos no alteran el curso de la enfermedad y la Aminofilina no se usa y es peligrosa.
2. Esteroides
El uso de esteroides sistémico es controversial, actualmente no existen dudas a cerca de su ineficacia, algunos plantean que son poco útiles y pueden ser peligrosos y otros afirman que sí pudieran ser beneficiosos por vía sistémica o inhalada, cuando hay sibilancias persistentes debido a que la inflamación y la respuesta inmune están implicadas en su patogénesis. Los Esteroides no se usan rutinariamente en el manejo de la Bronquiolitis por sus limitaciones y la preponderancia del riesgo sobre el beneficio. Con los esteroides sistémicos (Metilprednisolona, Dexametasona) no existen dudas acerca de la ineficacia e incluso en ocasiones pueden ser perjudiciales, por ejemplo en la bronquiolitis grave causada por Adenovirus pueden causar secuelas a largo plazo por lesión necrosantes. Con los esteroides inhalados no se han visto beneficios a corto plazo en la fase aguda de la bronquiolitis, tampoco que su uso reduzca los episodios de sibilancias recurrentes en estos pacientes, aunque algunos autores consideran podría disminuir las posibilidades de desarrollar asma posteriormente.
3. Ribavirin
El Ribavirin, es un nucleósido análogo sintético de la guanosina e inosina, que interfiere la expresión del RNA mensajero e inhibe la síntesis proteica viral, con actividad frente al VSR. Inicialmente suscitó gran entusiasmo con mejoría en la saturación de oxígeno y disminución de la severidad, pero no de otros parámetros, tanto en niños sanos como en los que presentan factores de riesgos. Revisiones posteriores han modificado su uso, por resultados menos favorables y se ha sustituido la expresión “debería utilizarse” por “puede considerarse su uso” restringiéndolo sólo para lactantes de riesgo como son los prematuros, los que tienen cardiopatías congénitas, los que tienen enfermedad pulmonar crónica y los inmunodeficientes, es muy costoso y los reportes sobre su efectividad son controvertidos, se refiere efecto teratógeno en gestantes y personal sanitario. No se usa rutinariamente. Se administra en aerosol durante 12 a 20 horas diarias durante 3 - 5 días, sus resultados no han sido satisfactorios y sólo se indica en el paciente con bronquiolitis grave.
4. Antibióticos.
Los antibióticos carecen de valor terapéutico salvo que exista una neumonía bacteriana secundaria, una otitis media aguda o una Infección bacteriana severa en cuyo caso se recomienda Cefotaxima o Ceftriaxona.
4. 12 CRITERIOS DE INGRESO.
El criterio de ingreso hospitalario es fundamental y debe ser jerarquizado por el personal más calificado para evitar innecesario hacinamiento de los hospitales y la presencia de infecciones cruzadas, lo que produce mayor riesgo de muerte por neumonías bacteriana y sepsis que por bronquiolitis, los lactantes con factores de riesgos y con dificultad respiratoria deben ser ingresados aunque sólo requieran tratamiento de sostén.
Lo más importante es hacer una adecuada valoración clínica, que asociada o no a la presencia de factores de riesgo establezca si requiere ingreso en el hogar u hospitalario.
Ingreso en el Hogar
Niños con cuadro clínico de severidad Leve, sin factores de riesgo, sobre todo en mayores de seis meses, sin complicaciones asociadas y con una Frecuencia respiratoria menor de 60 respiraciones por minuto.
Ingreso Hospitalario
- Cuadros de severidad Moderada y Grave.
- Frecuencia respiratoria mayor de 60 respiraciones por minutos.
- Rechazo a las tomas.
- Visitas frecuentes al cuerpo de guardia.
- Niños de alto riesgo, recién nacido, pretérmino, cardiópata, desnutrido.
- Ambiente social desfavorable (vivienda lejana, malas condiciones higiénicas, familia no confiable).
- Distres moderado y/o episodios de apnea en menos de 48 horas de evolución.
- Signos de hipoxia (cianosis, somnolencia, letargia, agitación, irritabilidad, alteraciones de la conciencia, PCO2 > 50 Y PO2 < 50.
Ingreso en UCIP
- Cuadro grave con cianosis generalizada, llanto débil, quejido intenso, esfuerzo respiratorio importante con mínima entrada de aire.
- Bradicardia.
- Pausas de apnea o apnea con bradicardia o cianosis.
- Saturación de oxígeno < 90 (PaO2 < 60 mmHg) con O2 al 40 % y PCO2 > 65 mmHg.
- pH ≤7,20 de origen respiratorio o mixto.

|

